Problemas de salud más tratados en nuestra clínica tras el verano
Problemas de salud más tratados en nuestra clínica tras el verano: Calambres musculares, sobrecarga muscular, insomnio y fatiga y fascitis plantar. Hoy desde nuestra Clínica de Fisioterapia Carmen Alonso, te queremos hablar obre los problemas de salud que más te están afectando después del verano y cómo la fisioterapia te puede ayudar.
Calambres musculares
Un espasmo muscular es una contracción repentina e involuntaria de uno o más músculos. Si alguna vez te despertaste por la noche o tuviste que parar debido a un calambre repentino, sabes que los calambres musculares pueden causar un dolor intenso. Aunque generalmente son inofensivos, los espasmos musculares pueden inutilizar temporalmente los músculos afectados. El ejercicio prolongado o el trabajo físico, especialmente en climas cálidos, pueden causar calambres musculares. Algunos medicamentos y enfermedades también pueden causar calambres musculares. Por lo general, puede tratar los calambres musculares en casa con medidas de cuidado personal pero si son algo más fuertes o frecuentes te aconsejamos acudir a nuestra Clínica de Fisioterapia Carmen Alonso porque nosotros te podemos ayudar.
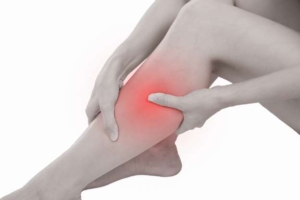
La mayoría de los espasmos musculares ocurren en los músculos de las piernas, especialmente en los músculos de la pantorrilla. Además del dolor intenso y repentino, es posible que sienta o vea una pieza dura de tejido muscular debajo de la piel.
Insomnio y fatiga
El insomnio es un trastorno del sueño muy común en la sociedad moderna y puede conducir a problemas de salud. La investigación muestra que los avances tecnológicos son actualmente una causa de la enfermedad, por lo que las personas pasan menos tiempo descansando. Dormir mal puede afectar los músculos de todo el cuerpo, causar presión arterial alta y también afectar varios sistemas del cuerpo, como el sistema digestivo. Por ello, esforzarse por dormir y descansar adecuadamente es parte fundamental en la vida de todos.

La fisioterapia puede ayudar a prevenir las alteraciones del sueño a través de diferentes técnicas, como la hidroterapia, la termoterapia, la electroterapia o el drenaje linfático, constituyendo así un método de relajación «ideal», especialmente cuando se aplica en cara, cabeza y cuello. Las personas con estas condiciones mejoran con el tratamiento. Sin embargo, otros pueden continuar haciendo cambios. Por esta razón, «Evitar las causas que interrumpen el sueño tanto como sea posible y hacer ejercicio con regularidad puede ayudar Controlar los problemas de sueño.
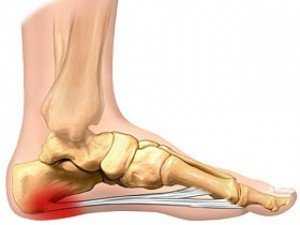
Fascitis plantar
La fascitis plantar, una condición por la que muchos atletas acuden a nuestra clínica, puede causar dolor en el talón. Ocurre cuando la fascia plantar, la gruesa banda de tejido que brinda soporte y sostén al arco del pie, se inflama o se desgarra. El dolor de talón suele ocurrir cuando das tus primeros pasos por la mañana. Muchos médicos recomiendan considerar la cirugía después de completar al menos 6 a 9 meses de tratamiento de fisioterapia, que se centrará en estiramientos y diversos ejercicios, así como la aplicación de EPI (electrólisis intratisular percutánea) y ultrasonido terapéutico.
Los objetivos del tratamiento son reducir el dolor y la inflamación, identificar y corregir las posibles causas, mejorar la flexibilidad y finalmente aumentar gradualmente la fuerza de los miembros inferiores para poder regresar a la vida diaria normal y al entrenamiento físico.
Una combinación de diversos enfoques va a ser lo más eficaz para tratar la fascitis plantar. La primera fase hace hincapié en el descanso y tiene como objetivo reducir el dolor inicial y la inflamación para que pueda caminar sin dolor por las mañanas.
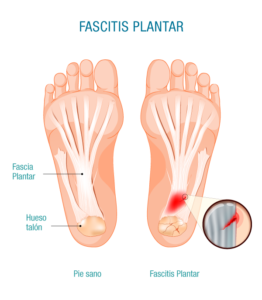
- Descanso de las actividades que causan dolor. Para conseguir un verdadero descanso, debes evitar estar de pie y, si es necesario, usar muletas para desplazarte, por lo que debes descargar una cantidad importante de peso sobre los talones.
- Zapatos y sandalias. Use zapatos cómodos para amortiguar sus pasos y no use tacones o zapatos rígidos y planos. Evite caminar descalzo, especialmente sobre superficies duras, ya que esto tiende a aumentar la tensión en las plantas de los pies debajo de los pies.
- Hielo. Puedes hacerte un automasaje con hielo o compresas frías durante 10 minutos cada 60 minutos (el primer día). El segundo día, reduce este régimen a 3-5 veces al día cuando el dolor desaparece.
- Ortopedia. Si su pie está demasiado estirado, esto puede aumentar la tensión en el pie mientras aplana el arco del pie. Esto se puede corregir con aparatos ortopédicos preferiblemente recetados por un pediatra. Las ortesis deben usarse en todo momento, no solo durante el ejercicio.
- Electrólisis Intra-Tisular Transdérmica (EPI). Gracias a esta innovadora técnica, en la que tu fisioterapeuta aplica una pequeña cantidad de corriente eléctrica a través de una aguja de acupuntura en el lugar lesionado, se activan los mecanismos antiinflamatorios y regeneradores del tejido afectado, asegurando así la respuesta inflamatoria necesaria. reactivación de los mecanismos regenerativos de la envoltura vegetal.
- Ultrasonido terapéutico. Cuando su fisioterapeuta realice una ecografía, los tejidos de la fascia, los músculos circundantes y los ligamentos estarán más relajados. Esto ayuda a estimular el flujo sanguíneo, reduciendo la inflamación debido al aumento de oxígeno y nutrientes que llegan al área. Además, ayuda a eliminar diferentes químicos a través del torrente sanguíneo, lo que permite que el área sane mejor y más rápido. Ejercicios. Su fisioterapeuta le prescribirá una variedad de ejercicios específicos para usted, sin embargo, en general, le recomendamos que se mantenga en forma, pero no trote o trote, sino natación, ciclismo o puede disfrutar. Utilizado para el entrenamiento de fuerza de las extremidades superiores.
- Estiramiento. Este tipo de ejercicios son fundamentales a la hora de tratar la parálisis muscular. Hay varias formas de estirar el músculo y el tendón de Aquiles, sin embargo, la forma más común y más fácil de hacer esto juntos antes de levantarse de la cama es envolver una toalla larga. Con cada mano, sostendrá los extremos de la toalla tirados hacia usted para que el pie o el pie se estiren en una curva pasiva. El estiramiento se debe realizar diariamente durante el tratamiento de fisioterapia y continuar durante el mayor tiempo posible después de completar la rehabilitación.
Desde la Clínica de Fisioterapia Carmen Alonso te podemos ayudar a terminar con tus dolores con nuestros tratamientos personalizados. No dudes en ponerte en contacto con nosotros.


 La fisioterapia torácica se usa en pacientes con fibrosis quística para ayudar a despejar las vías respiratorias de secreciones. Dependiendo de las características del paciente y el grado de afectación, es la terapia principal en estos pacientes cuando se usa solo.
La fisioterapia torácica se usa en pacientes con fibrosis quística para ayudar a despejar las vías respiratorias de secreciones. Dependiendo de las características del paciente y el grado de afectación, es la terapia principal en estos pacientes cuando se usa solo.